Brûlures
Voir aussi
Généralités

Les brûlures thermiques et chimiques seront discutées ici.
Le mécanisme de brûlures le plus fréquent chez l’enfant est par contact avec des liquides chauds (ex. breuvage, soupe, bain), particulièrement chez les moins de 5 ans, et par contact direct avec un objet chaud (ex. élément du four, fer à repasser, calorifère). Leur réduction dépend de la prévention par l’éducation, la réduction de la température maximale des chauffe-eaux, l’enseignement des manœuvres de premiers soins et la présence de détecteurs de fumée.
En cas de brûlures par feu (extérieur, domiciliaire, matériel inflammable), on doit envisager la possibilité d’un polytraumatisme par explosion, une inhalation de fumée responsable de lésions de l’arbre respiratoire (chaleur, particules, gaz irritants) de même qu’une intoxication par monoxyde de carbone (CO) et/ou cyanure. Dans le cas d’utilisation de produit chimique comme accélérant/explosif, une brûlure chimique surajoutée doit être suspectée. Ne pas hésitez à faire appel au Centre Anti-Poison (voir spécificité dans Traitement pour brûlures particulières: chimiques, électriques, par feux).
Les jeunes enfants sont particulièrement à risque lors de brûlures de:
- Brûlures plus profondes
- Perte volémique vu leur grande surface corporelle p/r à leur poids
- Hypothermie
- Surcharge volémique vu leur fonction rénale immature
- Infection
- Intoxication au CO
Mais aussi, au niveau de leurs soins, ils sont à risque de:
- Surestimation du pourcentage de leur surface corporelle atteinte. Ceci entraîne un risque accru de surcharge volémique, menant à un risque de syndrome des loges (compartiment), d’aggravation des brûlures, d’œdème pulmonaire et de défaillance multi-organique. Une atteinte systémique secondaire à un remplissage vasculaire excessif tel que décrit précédemment est souvent référé dans la littérature au ‘’fluid creep’’.
- Soulagement sous-optimal de la douleur lors de la réfection des pansements et du débridement des plaies, dû à une difficulté à évaluer la douleur particulièrement chez les plus jeunes et à une réticence de certains professionnels de la santé de prescrire un analgésique et une sédation chez ce groupe d’âge.
Le risque de mortalité corrèle avec le % de surface corporelle brûlée, un bas âge, le déficit en base, les brûlures par inhalation et les soins. Il s’agit de la 3e cause de mortalité chez l’enfant.
ÉVALUATION
Histoire
- Revue de l’histoire en spécifiant l’heure de l’accident et les premiers soins reçus.
- En cas de feu, évaluer s’il y a eu explosion/trauma/utilisation d’agents chimiques, symptômes respiratoires, tachyarythmie, lipothymie, syncope, désorientation, convulsion, céphalée, nausée, vomissement. Évaluer la durée d’exposition et la présence d’autres victimes.
Examen physique ciblé
Voir également traitement
Pour le calcul du % d’atteinte de la brûlure,
Évaluation de la superficie de la brûlure de 2e et 3e degré (en excluant le 1er degré):
Zones A-B-C dans le diagramme variables avec l’âge
Diagramme utilisé au CHU Sainte-Justine

PRISE EN CHARGE
Traitement
BRÛLURES SÉVÈRES ET EXTENSIVES:
Salle réanimation si brûlures ORL, Sy respiratoires, désaturation, suspicion de lésions par inhalation ou à risque de détérioration respiratoire, instabilité hémodynamique, histoire de syncope ou d’arrêt cardio-respiratoire, GCS<15, brûlures ≥10%, incendie, explosion, trauma, brûlures chimiques ou électriques
**Isolement protecteur**
ABC, D incluant douleur, E et évaluation de la brûlure (voir diagramme)
A : Atteinte du Airway et Cou
- Vérifier la présence de brûlure ORL : poils nez roussis, voix rauque, stridor, dysphagie, suie au niveau du nez ou de la bouche, œdème des lèvres, de la langue, du pharynx, cou, expectorations charbonneuses, toux aboyante = Risque d’œdème laryngé (œdème peut progresser rapidement; Insulte causée par inhalation, brûlure directe, réponse inflammatoire puis par infection, barotrauma)
- Consultation avec Anesthésiste précocément
- Intubation précoce si atteinte oropharyngée (ci haut), brûlure visage importante, brûlure circulaire cou/thorax, détresse respiratoire, désaturation malgré O2, GCS ≤8 et selon circonstances (ex. très extensives (30%), explosion, analgésie, transport)
- Collet cervical si suspicion d’explosion, trauma
B : Évaluation Respiratoire et Traitement précoce
- En plus des signes vitaux fréquents, évaluer l’effort respiratoire, l’auscultation
- O2 100% par masque réservoir d’emblée si brûlure par feu ou pour saturation ≥96% et poursuivre monitorage en continu (+/- lunettes nasales haut débit à 2 L/kg/min, max 50 mL/min)
- Atteinte respiratoire possible des voies aériennes supérieures, inférieures ou toxicité systémique
- Si possible intoxication au CO, donner O2 100% ad HbCO <5%
- Dosage HbCO sur gaz capillaire le plus rapidement possible
- Considérer chambre hyperbare si patient stable et :
- Syncope, GCS<15, ischémie cardiaque, convulsions, HbCO >25% (15% si grossesse)
- Traiter un bronchospasme associé à une irritation par feu avec β2-agoniste inh
- RX Poumon si brûlure par feu
C : Évaluation Circulation et Traitement précoce
- RC, TA et perfusion. ECG (surtout si feu ou électrique)
- Bilan lors d’installation de l’IV
- Bilans de base et extensif ABLS
- Base: FSC, ionogramme, Ca++, CK, albumine, urée, créatinine, glycémie, gaz capillaire, lactate, analyse urine
- Extensif: coagulogramme, ast/alt, code 50/crossmatch
- Par feu: HbCO, troponine, RX Poumon +- cyanure
- Bilans de base et extensif ABLS
- Ouvrir 2e voie veineuse
TRAITEMENT DES PERTES VOLÉMIQUES (brûlure >10% 2e +3e degré)
Si patient stable hémodynamiquement, débuter rapidement une perfusion intraveineuse pour éviter un choc hypovolémique, tout en évitant les conséquences d’une hypervolémie et d’un »fluid creep », telles que l’œdème pulmonaire, l’aggravation des brûlures, la survenue d’un syndrome des loges/compartiment abdominal, thoracique et des membres nécessitant une escarrotomie avec ou sans fasciotomie.
BRÛLURES EXTENSIVES, 1re heure (>15%)
Débuter d’emblée avec un soluté lactate Ringer sur 1re heure si brûlures semblent extensives et soluté non reçu, en attendant le calcul définitif:
-
- < 5 ans: 125 mL/h
- 6-14 ans: 250 mL/h
- >14 ans: 500 mL/h
BRÛLURES > 15 %, calcul définitif de réhydratation 24h (formule de Brooke)
-
-
Heure événement _____________
-
Temps résiduel du soluté du 1er 8h depuis l’heure de l’événement ___________ (T)
-
Volume déjà donné ___________ (Volume 1) (inclure la 1re heure tel ci haut si donné)
-
Lactate Ringer
-
- 2-3 mL/kg/% brûlures de 2e et 3e degré = __________ mL /24h TOTAL (Volume 2)
- 2 mL/kg/% si ≥14 ans
- 3 mL/kg/% si <14 ans
- Dans le cas de brûlure d’inhalation, considérer ajouter 1 mL/kg/% au calcul, soit 3 mL/kg/% si ≥14 ans OU 4 mL/kg/% si <14 ans
- 2-3 mL/kg/% brûlures de 2e et 3e degré = __________ mL /24h TOTAL (Volume 2)
-
- Premier 8h : (1/2 V2 : ______ – V1 :______ )/T :______= soit ________ mL/h ad ______h
- 16h suivant : 1/2 V2_________ /16 = soit _________ mL/h ad _______h
+ Chez patient < 30 kg: Ajouter Dextrose 5% NS ou Dextrose 5% Lactate ringer au besoin d’entretien (4 mL/kg/h pour premiers 10 kg, 2 mL/kg/h pour 10 à 20 kg suivants, 1mL/kg/h pour les kg suivants)
BRÛLURES 10-15%
Soluté une à une fois et demi les besoins d’entretien (voir règle ci-haut)
Autres considérations volémiques pour toutes BRÛLURES sévères
- Sonde urinaire particulièrement si brûlure>20% , brûlure du périnée, patient intubé
- Évaluer diurèse aux heures et viser 0.5-1 mL/kg/h d’urine (Pour adolescent, viser 30-50mL/h).
- Diminuer soluté si plus de 1mL/kg/h ou 50mL/h pour 2 heures consécutives et augmenter soluté si moins de 0.5mL/kg/h ou 30mL/h d’urine
- La titration par palier de 10-20% est préférable à l’administration de bolus
- Si présence de choc, donner bolus de NS ou LR 20 mL/kg (max 1 L) et rechercher cause
- Considérer :
- perte liquidienne (à 12-24h) et choc distributif (à J2-5) post insulte
- dysfonction myocardique immédiate par intoxication au CO et/ou cyanure ou tardive par relâche de médiateurs inflammatoires liées aux brûlures elles-mêmes
- perte sanguine par trauma viscéral et orthopédique (ex. explosion)
- Dans la réanimation itiniale, considérer
- Transfusion si saignement actif (rare, 5% 1er 24h)
- Hydroxocobalamine (vit B12) 70mg/kg (max 5g) IV/IO perfusion en 15 minutes d’une concentration de 25 mg/mL avec filtre si suspicion intox cyanure vu feu en espace clos et arrêt cardiorespiratoire, hypotension, arythmie, GCS≤8, lactate≥8mmol/L, peau non brûlée rouge cerise, haleine d’amande, puis :
-
- Poursuivre O2 100%
- 2e dose vit B12 70mg/kg (max 5g) iv/io en 15 minutes si non amélioré post 1er Tx
- Dans le cas d’un choc réfractaire apres un minimum de quelques hrs de réhydratation selon la formule de Brooke proposée ci-haut:
- Attention au ‘’fluid creep’’, causé par des bolus répétés
- Si brûlure extensive, à 8heures post brûlures, si besoin liquidien supérieur aux volumes anticipés, considérer Albumine 5% (discuter avec centre tertiaire)
- Envisager les agents inotrope tel Norépinéphrine +/- Épinéphrine
- Considérer :
D : Évaluation neuro et traitement de la douleur
En aigue, de base:
- Acétaminophène 15mg/kg (max 650-975mg) PO/IR ou IV q 6h régulier x 24h (max 650-1000mg/dose)
- Fentanyl 1-2mcg/kg (max 75-100mcg) intranasal pour 1er pansement (brûlures mineures)
- Morphine 0.2mg/kg (max 10mg) PO aux 3-4h prn
- Morphine 0.1mg/kg (max 5-10mg) IV q 3h prn (jusqu’à PCA, perfusion si IET)
- Nitronox 50% avec O2 pour pansement
- si absence de brûlures par inhalation, trauma
- Distraction
**Suivi neurovasculaire distal des membres atteints
***douleur importante à la mobilisation peut signaler un syndrome des loges/compartiment nécessitant une intervention chirurgical (escarrotomie, fasciotomie)
E : Évaluer l’étendue des lésions par brûlure et rechercher autre trauma
1er Soins :
- Réchauffer la salle
- Si extensif : Isolement protecteur, drap stérile/Telfa(md)
- la brûlure 20 minutes avec eau stérile si non fait en pré hospitalier
- Efficace même plus d’1h post insulte (ad 3h post)
- En évitant l’hypothermie (« cool the burns, warm the patient ») surtout chez nourrisson ou brûlure extensive (30 %): Refroidir 5min et Utiliser Bair Hugger(md)/Warm Touch(md), soluté chauffé/Hot Line(md)
- Retirer les vêtements carbonisés, bijoux (bagues, colliers, bracelet, piercing)
- Nettoyer avec Normal Salin si propre ou chlorhexidine aqueuse si plaie contaminée (puis rincer au Normal Salin)
- Retirer poudre sèche avant de rincer
- Rincer ABONDAMMENT à l’eau stérile et réchauffé, jusqu’à diminution de la douleur (acide min 60 min, alcalin min 120 min). Utilisation de la douche à l’urgence (puis aux soins intensifs si cela est discuté/organisé préalablement)
- Tester pH per irrigation jusqu’à pH 7 et retester post irrigation pour s’assurer que pH demeure à 7
- Protection des soignants
- Appeler Centre Anti-Poison pour durée total de rinçage 1-800-463-5060
- Voir : Guide clinique Électrisation
- Importance de bien comprendre le contexte de la conduction, le type de courant, la source et le voltage qui sont des considérations importantes dans la prise en charge de ce type de brûlure.
- Il est aussi important de diagnostiquer les traumatismes concomitants, tels que les chutes et les blessures par explosion.
- Dans les lésions électriques à haute tension, les dommages aux tissus profonds peuvent être beaucoup plus étendus que la brûlure cutanée visible. La réanimation du patient doit être surveillée de manière accrue et ajustée en conséquence. Un seuil bas doit être maintenu pour la décompression, l’exploration et le débridement.
Étendue des lésions :
- Calculer le % de surface corporelle couvert de brûlures de 2e et 3e degré.
- Main de l’enfant= 1% de sa surface corporelle (main et doigts).
- Voir schéma ci haut dans section examen.
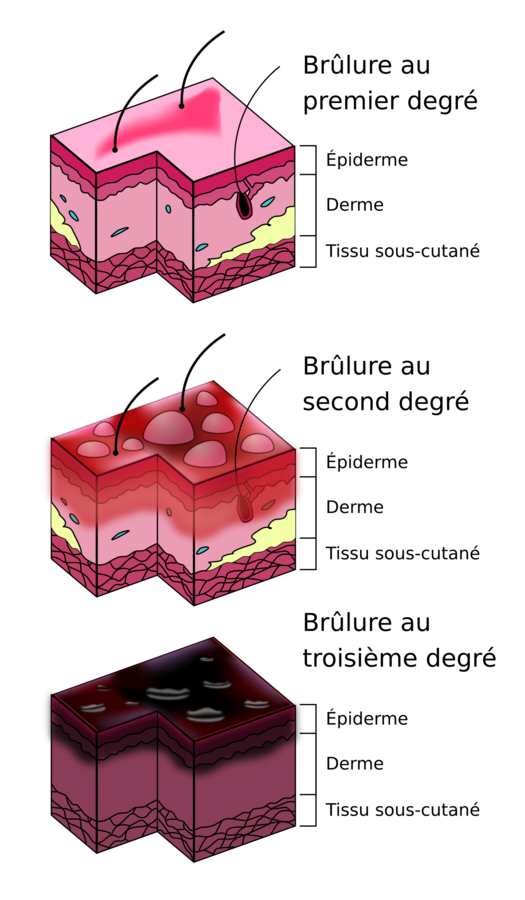
- 1er degré, Épiderme: coup soleil NON inclus dans le calcul
- 2e degré sup, Derme supérieur: phlyctène (intacte ou pas), suintant, douloureux, recolore suite à la pression
- 2e degré profond, +50% de Derme : plus pâle et sec, douleur modérée, recolore moins suite à la pression
- 3e degré, ad graisse : apparence cuir, induré, pâlit et ne se recolore pas suite à la pression
- Consulter rapidement la chirurgie/chirurgie plastique si brûlure circonférentielle ou importante d’un membre (œdème se développe a/n de tissus brûlés et non brûlés dans les cas de brûlures importantes (fuites capillaires))
- élever le membre atteint
- suivi neurovasculaire distal
- aviser si douleur importante à la mobilisation (possibilité syndromes des loges/compartiment)
- Culture nez et plaie
PANSEMENTS:
Visage
- Polysporin QID et prn pour garder humide
2e degré et +, corps
- Débrider pré bandage si bulle large ou crevée ou contaminée
- Vidéo Débridement d’une brûlure
- Ne pas oublier l’analgésie et considérer la sédation INH, IN, IV selon sévérité
- Polysporin(md), Bactigras(md), compresses sèches NON encerclantes et Kling lâches si brûlures qui devront être réévaluées rapidement par chirurgie, plastie ou centre tertiaire en 24h ou moins (voir quand référer)VIDEO PANSEMENT BACTIGRAS
- Mepilex Ag(md) un pansement microadhérant, en dépassant la plaie de 2cm, recouvertes de compresses stériles, de kling, et fixé à l’aide d’hypafix (et retelast), permet un suivi à 48-72h du patient en clinique externe, avec moins de douleur: VIDEO PANSEMENT MEPILEX AG
Voir également: Vidéo Pansements brûlures au niveau de la main
- Acticoat flex (md) badigeonné de gel Intrasite(md), en bandes non encerclantes recouvertes de compresses humides d’eau stérile et de Saran Wrap Press & Seal(md) permet suivi à 48-72h du patient en clinique externe et aurait des propriétés anti inflammatoires, si brûlure mineure pouvant avoir suivi en externe. VIDEO PANSEMENT ACTICOAT FLEX
F- Final pour Autres soins
- Antibiotique systémique seulement si plaie contaminée à 1re évaluation
- Évaluer nécessité rappel tétanos et Ig antitétanique
- voir outils cliniques –
- Installation d’un tube oro/nasogastrique, dans le but de diminuer vomissements dans les premières heures, puis de débuter précocement l’alimentation entérale chez le patient brûlé sévèrement (patient NPO au départ).
BRÛLURES MINEURES
Voir section D et E précédentes
Assurer hydratation orale adéquate ou IV aux besoins d’entretien si po limité.
Attention: Grande zone brûlée chez le jeune enfant, même si seulement 1er degré, pourrait avoir besoin de réhydratation IV tel soluté D5%NS à une fois , une fois et demi ses besoins entretiens (voir »C »).
Voir aussi: Présentation brûlures printemps 2023
Conseils de départ
Remettre le dépliant du CHU Sainte Justine
https://enseignement.chusj.org/en/Patients-Families/Brochures:
FR: Votre enfant présente une brûlure
VOIR également
- De la Section d’urgence pédiatrique de la SCP, conjoint avec CAEP
Général: https://cps.ca/fr/sections/urgence
Directement: https://caep.ca/wp-content/uploads/2023/12/CPS_CAEP_Avoid-Burns_20NOV.pdf ou PDF: CPSCAEP_Avoid-Burns_ED POSTER ENG_FRE 13AUG2024
- De la Société Canadienne de Pédiatrie, Caring for Kids
Eng: https://caringforkids.cps.ca/handouts/safety-and-injury-prevention/keep_your_young_child_safe
- De Parachute
FR: https://parachute.ca/fr/sujet-blessure/brulures-et-echaudures/
Eng: https://parachute.ca/en/injury-topic/burns-and-scalds/
Quand référer
Admission en chirurgie plastique, avec avis équipe de la douleur et, selon la situation, chirurgie, USIP, anesthésie, pneumologie, orl, service social si :
- Atteinte ABCD, inhalation
- Trauma
- Brûlure 3e degré, 2e degré plus de 10%
- Brûlure organes génitaux, main, pied, articulation, visage selon sévérité, circonférentielle
- Toute brûlure électrique/chimique
- Suspicion d’abus
- Contexte social difficile, domicile éloigné
- Patient immunosupprimé, bas âge
Suivi
- en 24h, clinique plastie: si brûlures des mains/pieds mineures et non circonférentielles, visage mineur, articulation mineure et ne nécessitant pas admission
- en 48h, clinique chirurgie ou plastie: si brûlure autre site moins de 10% de 2e degré
- md traitant, CLSC si brulure 1er degré
Transfert vers un centre tertiaire
Atteinte ABCD, brûlure par inhalation, trauma, brûlure 3e degré, 2e degré plus de 10%, brûlure organes génitaux externes, main, pied, visage, articulation, circonférentielle, brûlure électrique/chimique, suspicion d’abus ou de négligence, patient immunosupprimé, enfant de moins de deux ans
Stabiliser ABCD, maintenir T°, couvrir brûlure et donner analgésie pour transport, garder NPO.
Numéro de téléphone central téléphonique CCAR: 514-345-4931 poste 4992
En ligne Novembre 2014: ED Trottier (urgence), G Pettersen (usip), C Marquis (pharmacie), E Villeneuve (anesthésie), P Egerszegi (chx plastique), M Beaudin (chirurgie), B Bailey (urgence, toxico), J Laflamme (soins infirmier urgence), N Ferlatte (soins infirmier urgence)
Révision 2016, 2017: ED Trottier (urgence), G Pettersen (usip), C Marquis (pharmacie), I Perreault (chx plastique)
Révision 2022: EDT (urgence), B Therrien (chx plastique), AARoy (chx plastique)
Remise en page 2024 : EDT
Révision 2025 : EDT (urgence), G Pettersen (usip), C Marquis (pharmacie), C Hickey (anesthésie), B Therrien (plastie), AA Roy (plastie)

