Agitation – patient agité
Voir aussi
Généralités
Ce document concerne le patient présentant une agitation importante (anxiété, agressivité…) et non pas le patient en douleur.
De prime abord:
- Tenter de calmer le patient en le rassurant, en le mettant dans un endroit calme
- Impliquer les parents ou les intervenants qui l’accompagnent (Ex. utiliser leur conseils et élément de réassurance pour un enfant avec trouble du spectre de l’autisme, des pictogrammes pour un enfant avec retard de développement etc.)
- Offrir une forme de distraction ou encore une collation
- Éliminer les soins non essentiels
- Établir un contrat ou un compromis avec l’enfant avec trouble du comportement et fixer des limite
- Rechercher une source d’inconfort chez le patient avec trouble du spectre de l’autisme ou avec retard de développement
- Appeler la sécurité PRN seulement et éviter le plus possible l’usage de contention physique. Si elles sont utilisées, l’utilisation doit être de courte durée en attendant que la médication fasse effet, avec le consentement parental obtenu. S’assurer que ni le patient ni le personnel ne se blesse.
ÉVALUATION
Histoire
Histoire de la raison de consultation et des ATCD pertinents
Se rappeler que les patients avec trouble du spectre de l’autisme sont peu sensibles à la douleur mais très sensible à l’inconfort (poussée dentaire, carie ou abcès dentaire ou constipation par exemple) et au changement de routine et décor. L’urgence est un environnement agressant pour eux alors minimiser le plus possible le temps qu’ils y passent.
Examen physique ciblé
Examen physique complet incluant les signes vitaux
Chez l’enfant non ou peu verbal, chercher:
- Une source de douleur (ex. douleur dentaire, céphalée, traumatisme musculo-squelettique, problème de plâtre ou de TNG…)
- Une source d’inconfort (ex. prurit lié à de l’eczéma ou à un effet indésirable médicamenteux)
- Une source d’infection (ex. infection urinaire, infection de plaie, OMA, abcès dentaire…).
Porter une attention particulière à l’examen:
- ORL et de la bouche (incluant examen dentaire)
- Abdominal (ex. constipation/fécalome, globe vésical)
- Cutané (ex. plaie)
- Musculosquelettique (ex. fracture, luxation)
Évaluer tout inconfort iatrogénique (Ex. problème avec TNG, voie veineuse, plâtre, sonde urinaire, médication…)
Investigations
Bilan AU BESOIN SEULEMENT pour établir la raison de l’agitation, selon le cas:
- Glycémie
- Iono/BUN/créatinine
- AST/ALT, NH3
- Bilan thyroïdien
- Dépistage des drogues de rue et dosage éthanol
- PSA
- Hémoculture, RX poumon, A/C urine
- Imagerie cérébrale
- PL
- ECG 12 dérivation : si intoxication (incluant drogues de rue), syndrome de QT long ou prise de médicaments allongeant le QTc
PRISE EN CHARGE
Traitement
Considérer l’analgésie au besoin si le patient semble inconfortable ou en douleur.
Favoriser la présence parentale ou de personnes significatives. Favoriser un environnement calme (ex. tamiser lumière, réduire les bruits) et l’usage de la distraction (ex. jeux, musique, télévision, relaxation, visualisation, etc.). Voir section Généralité.
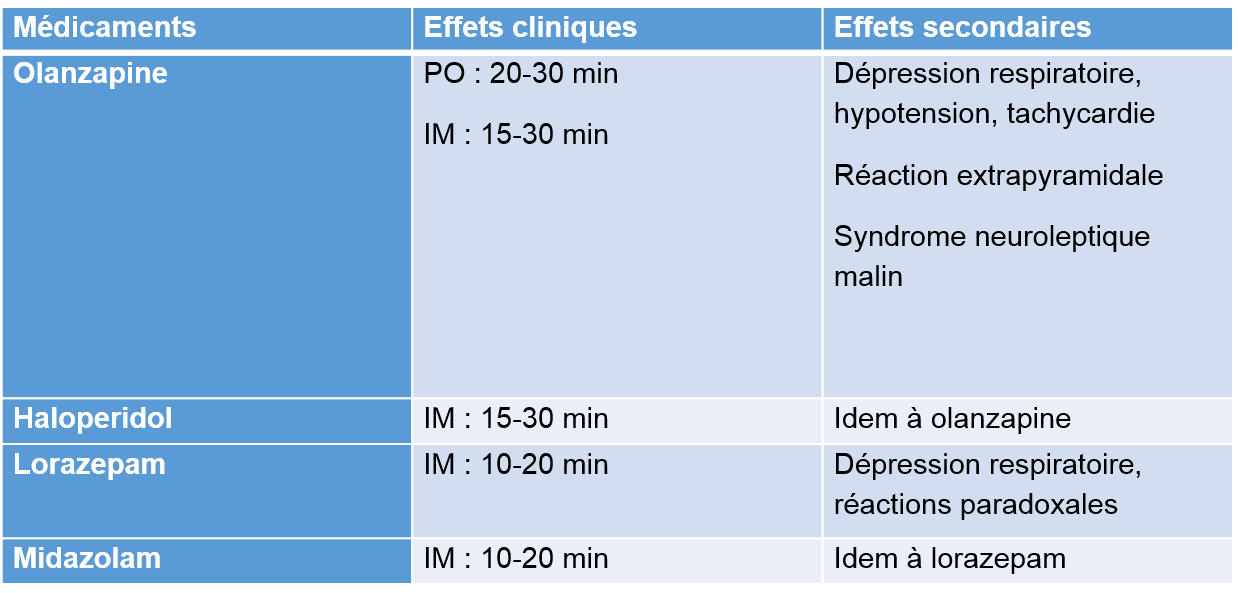
Éviter les benzodiazépines pour les patients avec trouble du spectre de l’autisme puisqu’ils sont plus à risque de présenter des réactions paradoxales; les privilégier dans les cas d’intoxication.
Éviter les antipsychotiques si les patients ont des antécédents de QT prolongé, de réactions extrapyramidales ou de syndrome neuroleptique malin ou si ils présentent un intoxication à un agent anticholinergique, à la cocaïne ou à un agent causant des convulsions. Par contre, considérant son action anti-sérotoninergiques, l’utilisation de l’olanzapine (Zyprexa) devrait être priorisée dans les cas de syndrome sérotoninergique. Un ECG n’est nécessaire que si les antipsychotiques sont administrés par la voie intraveineuse. Considérer l’administration concomitante de diphenhydramine (1 mg/kg IM) pour contrecarrer les effets extra-pyramidaux si l’halopéridol est utilisé. Le benadryl ne devrait être utilisé qu’en cas d’effets extra-pyramidaux.
Si le patient reçoit déjà une médication psychiatrique (benzodiazépine ou antipsychotique), la favoriser : si c’est le temps de la prochaine dose, l’administrer sinon administrer de 1/4 à 1/2 de la dose totale quotidienne.
Initialement, envisager médication PO si possible
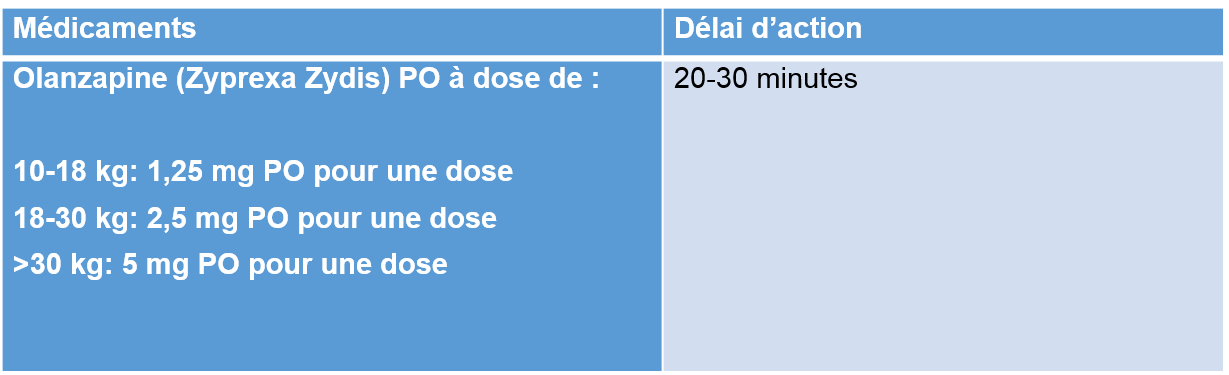
Attendre l’effet clinique; si non réponse après deux doses, changer de médicaments.
Envisager médicaments IM ou IN si PO impossible

Attendre l’effet clinique; si non réponse après deux doses, changer de médicaments.
**Surveillance suggérée :
- Si contention chimique : signes vitaux et neurologiques aux 15 minutes jusqu’à retour à l’état de base
- Si contention physique nécessaire et consentie: signes vitaux et neuro aux 30 minutes
- Signes vitaux et saturation O2 aux 4 heures min
- Échelle de douleur avec chaque dose d’analgésie et lors de la prise des signes vitaux prn
Si sédation procédurale requise : éviter la kétamine et privilégier le propofol pour les patients avec trouble du spectre de l’autisme puisqu’on ne peut éliminer une psychose sous-jacente.
Voir Sédation procédurale
CODE BLANC PRN
Voir: https://www.urgencehsj.ca/protocoles/protocole-dapplication-mesures-de-controle/
pour le Protocole d’application des mesures de contrôle du CHU Sainte-Justine
Incluant le formulaire F145: F 415 Mesure de contrôle
Quand référer
- Référer le patient vers le centre hospitalier où il est déjà connu et suivi
- Consultation en pédopsychiatrie PRN
- Consultation STAT si non contrôle de l’agitation malgré contention chimique suggérée.
G Tourigny-Ruel (urgence), B Bailey (urgence), C Marquis (pharmacie), S Duval (DSI), MP Larrivée (Pédopsy)
En ligne Septembre 2016, révision mars 2021